Grupos de Diagnósticos Homogéneos: diferenças entre revisões
| Linha 11: | Linha 11: | ||
===História=== | ===História=== | ||
O sistema de classificação de doentes em GDH foi originalmente desenhado no final da década de 60, inicio dos anos 70 por uma equipa da Universidade de Yale, liderada pelo professor Robert B. Fetter, engenheiro industrial. O primeiro objectivo foi o de classificar doentes em grupos relativamente homogéneos do ponto de vista das características clínicas e do consumo associado de recursos, de forma a possibilitar a identificação de outliers. Constitui desde 1983, a base do financiamento do Medicare norte americano dos doentes internados em hospitais de agudos. | O sistema de classificação de doentes em GDH foi originalmente desenhado no final da década de 60, inicio dos anos 70 por uma equipa da Universidade de Yale, liderada pelo professor Robert B. Fetter, engenheiro industrial. O primeiro objectivo foi o de classificar doentes em grupos relativamente homogéneos do ponto de vista das características clínicas e do consumo associado de recursos, de forma a possibilitar a identificação de outliers. Constitui desde 1983, a base do financiamento do Medicare norte americano dos doentes internados em hospitais de agudos. A ideia subjacente seria de que, se o tempo de internamento fosse identificado como variável dependente, seria possível identificar um conjunto de variáveis independentes que poderia ser utilizadas para fazer agrupamentos de doentes num número gerível de categorias homogéneas relativamente à variável dependente. | ||
Durante esta investigação inicial, foi desenvolvida uma metodologia que viria a ser utilizada em todas as versões futuras. Resumidamente, o esquema foi construído pela divisão inicial de todos os códigos principais de diagnóstico em Grandes Categorias Diagnósticas (GCD) que foram, por sua vez, subdivididas em grupos, com base em valores de variáveis associadas com o tempo de internamento, que era a única medida de utilização de recursos disponível na altura. | |||
Em primeiro lugar foi explorada uma grande amostra contendo elementos dos resumos de alta dos doentes, de modo a identificar quais as variáveis que pareciam ter efeitos mais significativos no consumo de recursos, medido através do tempo de internamento. Chegou-se à conclusão de que as variáveis mais explicativas eram o diagnóstico principal, os diagnósticos secundários, as intervenções cirúrgicas e a idade dos doentes. | |||
Um algoritmo estatístico permitia, então, testar aquelas variáveis sucessivamente, e identificar, para cada GCD, quais as que melhor explicavam o comportamento do tempo de internamento; o sistema admitia ou rejeitava uma variável, conforme o seu poder de redução da variância dentro dos grupos que fossem sendo formados. Por outras palavras, o tempo de internamento foi utilizado como a variável dependente num modelo de regressão múltipla, e foram identificadas as partições que permitiam maximizar a redução da variância da variável dependente. | |||
Em 1984 iniciou-se um projecto no Ministério da Saúde, destinado a estudar a viabilidade da implementação deste sistema em Portugal. O projecto resultou de um contrato entre o Ministério da Saúde Português e a U.S. Agency for Internantional Development. Para os estudos de adaptação do modelo americano à realidade portuguesa, este projecto contou com a consultadoria do Health Systems Manegement Group, sob direcção do Prof. Robert Fetter da Universidade de Yale, e da empresa norte-americana Solon Consulting Group Ltd, (entretanto adquirida pela 3M norte-americana), sob direcção do Prof. James Vertrees. | Em 1984 iniciou-se um projecto no Ministério da Saúde, destinado a estudar a viabilidade da implementação deste sistema em Portugal. O projecto resultou de um contrato entre o Ministério da Saúde Português e a U.S. Agency for Internantional Development. Para os estudos de adaptação do modelo americano à realidade portuguesa, este projecto contou com a consultadoria do Health Systems Manegement Group, sob direcção do Prof. Robert Fetter da Universidade de Yale, e da empresa norte-americana Solon Consulting Group Ltd, (entretanto adquirida pela 3M norte-americana), sob direcção do Prof. James Vertrees. | ||
| Linha 17: | Linha 23: | ||
Em 1989, foram efectuados os primeiros testes de utilização de GDH como base do financiamento do internamento hospitalar. Com a Circular Normativa nº1/89 do Gabinete do Sr. Secretário de Estado da Saúde, a classificação de doentes em GDH generalizou-se e tornou-se obrigatória, sendo as primeiras tabelas de preços de GDH a praticar pelo SNS aprovadas pela Portaria 409/90 de 31 de Maio. Foi precisamente em 1990 que o conceito de casemix obtido através dos GDH foi utilizado pela primeira vez para cálculo do financiamento do internamento dos hospitais do SNS. | Em 1989, foram efectuados os primeiros testes de utilização de GDH como base do financiamento do internamento hospitalar. Com a Circular Normativa nº1/89 do Gabinete do Sr. Secretário de Estado da Saúde, a classificação de doentes em GDH generalizou-se e tornou-se obrigatória, sendo as primeiras tabelas de preços de GDH a praticar pelo SNS aprovadas pela Portaria 409/90 de 31 de Maio. Foi precisamente em 1990 que o conceito de casemix obtido através dos GDH foi utilizado pela primeira vez para cálculo do financiamento do internamento dos hospitais do SNS. | ||
===Evolução das versões dos GDH=== | |||
A primeira versão dos Grupos de Diagnósticos Homogéneos que integrava 333 grupos, construídos a partir de 54 Grandes Categorias Diagnósticas. Os dados foram obtidos dos resumos de alta de hospitais seleccionados no estado de Connecticut e o sistema foi aplicado a um conjunto limitado de hospitais daquele estado, integrado em programas de garantia da qualidade. | |||
Em 1975, algumas agências governamentais começaram a interessar-se pela aplicabilidade que sistemas de classificação, como os GDH, poderiam ter no financiamento dos hospitais, cujo esquema básico era, à data, o reembolso pelos custos razoáveis. A equipa de Yale foi contactada para adaptar o sistema de classificação de doentes em GDH, de modo a poder ser utilizado pelas entidades financiadoras. Esta adaptação - segunda versão - foi completada em 1977, tendo o número de Grandes Categorias Diagnósticas sido alargado para 83 e o número de grupos para 383. A base de dados utilizada continha registos das altas hospitalares dos estados de New Jersey e da Califórnia. | |||
Esta segunda versão teve grande impacto, dado que foi a base de uma experiência-piloto de financiamento prospectivo no estado de New Jersey. Os pontos fracos do sistema, que tinham passado despercebidos até ao momento, tornaram-se rapidamente objecto de intenso debate de que resultaram numerosas críticas, a maioria das quais incidindo sobre a alegada falta de coerência clínica dos grupos formados. Entre essas críticas, destacavam-se: | |||
:*a base de dados utilizada fora construída a partir de dados relativos às altas dos doentes dos estados de New Jersey e da Califórnia, pelo que era, apenas, representativa das práticas clínicas daquela região; | |||
:*a análise estatística sobrepunha-se, muitas vezes, à validação clínica, pelo que alguns GDH continham doentes que, do ponto de vista clínico, não eram coerentes; | |||
:*o facto da existência de um segundo diagnóstico colocar, automaticamente, o doente num GDH mais caro, poderia conduzir, facilmente, à fraude estatística. Do mesmo modo, a colocação de um doente num determinado GDH era afectada pela ordem segundo a qual as intervenções cirúrgicas apareciam no resumo de alta, nada assegurando que a primeira intervenção da lista fosse a mais consumidora de recursos; | |||
:*os GDH não identificavam graus de evolução diferentes, dentro da mesma doença; | |||
:*existiam demasiados grupos residuais - cada uma das grupo 83 grandes categorias de diagnósticos continha um grupo de "outros"; | |||
:*não tinham sido exploradas outras variáveis como, por exemplo, o destino após a alta; | |||
Muitos destes problemas foram eliminados na terceira versão que foi concluída em 1978, mas o passo mais significativo foi tomado em 1980, quando o Sistema de Pagamento Prospectivo (SPP) foi activado em todos os hospitais de agudos do Estado de New Jersey. O Governo Federal estava extremamente preocupado com os aumentos crescentes dos gastos hospitalares relativamente aos doentes cobertos pelos esquemas públicos e, por isso, a Administração do Medicare atribuíu fundos à Universidade de Yale para reformular os GDH, utilizando a Classificação Internacional das Doenças, 9ª Revisão, Modificação Clínica (CID-9-MC), adoptada em 1979, que representava um melhoramento significativo sobre os sistemas anteriores de codificação de diagnósticos e actos médicos. Com efeito, esta nova tabela de codificação levava em consideração uma gama mais vasta de doenças e perturbações, possibilitando uma melhor identificação do diagnóstico e do tratamento associado a um episódio de doença. Pretendia-se, com esta nova formulação dos GDH, relacionar os tipos de doentes tratados com o consumo de recursos. | |||
A quarta versão dos GDH foi, assim, desenvolvida, tendo em vista obter um sistema de classificação de doentes em classes clinicamente coerentes e homogéneas em termos de consumo de recursos. Esta versão, tornada pública em 1982, respondia a muitas das questões levantadas em relação às anteriores, e passou a constituir a base do financiamento prospectivo pelo Medicare, a partir de 1983. Poder-se-á dizer que a historia dos GDH modernos começou nessa altura. | |||
==Organização dos GDH== | ==Organização dos GDH== | ||
Revisão das 18h04min de 17 de abril de 2016
Os Grupos de Diagnósticos Homogéneos como Sistema de Classificação de Doentes
Definição
Qualquer sistema de classificação é um método para atribuir objetos a um número finito de classes , de acordo com um objetivo pré-definido. Os Grupos de Diagnósticos Homogéneos (GDH) constituem um sistema de classificação de doentes internados em hospitais de agudos que agrupa doentes em grupos clinicamente coerentes e similares do ponto de vista do consumo de recursos. Permite definir operacionalmente os produtos de um hospital, que mais não são que o conjunto de bens e serviços que cada doente recebe em função das suas necessidades e da patologia que o levou ao internamento e como parte do processo de tratamento definido.
A cada grupo é associado um peso relativo, ie, um coeficiente de ponderação que reflecte o custo esperado com o tratamento de um doente típico agrupado nesse GDH, expresso em termos relativos face ao custo médio do doente típico a nível nacional. O índice de casemix de um hospital resulta assim do rácio entre o número de doentes equivalentes ponderados pelos pesos relativos dos respectivos GDH e o número total de doentes equivalentes.
Esta classificação possibilita avaliar a performance de um hospital relativamente ao nível de consumo de recursos, o que seria impossível, recorrendo apenas à análise de um histórico ou por comparação com outros hospitais.
História
O sistema de classificação de doentes em GDH foi originalmente desenhado no final da década de 60, inicio dos anos 70 por uma equipa da Universidade de Yale, liderada pelo professor Robert B. Fetter, engenheiro industrial. O primeiro objectivo foi o de classificar doentes em grupos relativamente homogéneos do ponto de vista das características clínicas e do consumo associado de recursos, de forma a possibilitar a identificação de outliers. Constitui desde 1983, a base do financiamento do Medicare norte americano dos doentes internados em hospitais de agudos. A ideia subjacente seria de que, se o tempo de internamento fosse identificado como variável dependente, seria possível identificar um conjunto de variáveis independentes que poderia ser utilizadas para fazer agrupamentos de doentes num número gerível de categorias homogéneas relativamente à variável dependente.
Durante esta investigação inicial, foi desenvolvida uma metodologia que viria a ser utilizada em todas as versões futuras. Resumidamente, o esquema foi construído pela divisão inicial de todos os códigos principais de diagnóstico em Grandes Categorias Diagnósticas (GCD) que foram, por sua vez, subdivididas em grupos, com base em valores de variáveis associadas com o tempo de internamento, que era a única medida de utilização de recursos disponível na altura.
Em primeiro lugar foi explorada uma grande amostra contendo elementos dos resumos de alta dos doentes, de modo a identificar quais as variáveis que pareciam ter efeitos mais significativos no consumo de recursos, medido através do tempo de internamento. Chegou-se à conclusão de que as variáveis mais explicativas eram o diagnóstico principal, os diagnósticos secundários, as intervenções cirúrgicas e a idade dos doentes.
Um algoritmo estatístico permitia, então, testar aquelas variáveis sucessivamente, e identificar, para cada GCD, quais as que melhor explicavam o comportamento do tempo de internamento; o sistema admitia ou rejeitava uma variável, conforme o seu poder de redução da variância dentro dos grupos que fossem sendo formados. Por outras palavras, o tempo de internamento foi utilizado como a variável dependente num modelo de regressão múltipla, e foram identificadas as partições que permitiam maximizar a redução da variância da variável dependente.
Em 1984 iniciou-se um projecto no Ministério da Saúde, destinado a estudar a viabilidade da implementação deste sistema em Portugal. O projecto resultou de um contrato entre o Ministério da Saúde Português e a U.S. Agency for Internantional Development. Para os estudos de adaptação do modelo americano à realidade portuguesa, este projecto contou com a consultadoria do Health Systems Manegement Group, sob direcção do Prof. Robert Fetter da Universidade de Yale, e da empresa norte-americana Solon Consulting Group Ltd, (entretanto adquirida pela 3M norte-americana), sob direcção do Prof. James Vertrees.
Em 1989, foram efectuados os primeiros testes de utilização de GDH como base do financiamento do internamento hospitalar. Com a Circular Normativa nº1/89 do Gabinete do Sr. Secretário de Estado da Saúde, a classificação de doentes em GDH generalizou-se e tornou-se obrigatória, sendo as primeiras tabelas de preços de GDH a praticar pelo SNS aprovadas pela Portaria 409/90 de 31 de Maio. Foi precisamente em 1990 que o conceito de casemix obtido através dos GDH foi utilizado pela primeira vez para cálculo do financiamento do internamento dos hospitais do SNS.
Evolução das versões dos GDH
A primeira versão dos Grupos de Diagnósticos Homogéneos que integrava 333 grupos, construídos a partir de 54 Grandes Categorias Diagnósticas. Os dados foram obtidos dos resumos de alta de hospitais seleccionados no estado de Connecticut e o sistema foi aplicado a um conjunto limitado de hospitais daquele estado, integrado em programas de garantia da qualidade.
Em 1975, algumas agências governamentais começaram a interessar-se pela aplicabilidade que sistemas de classificação, como os GDH, poderiam ter no financiamento dos hospitais, cujo esquema básico era, à data, o reembolso pelos custos razoáveis. A equipa de Yale foi contactada para adaptar o sistema de classificação de doentes em GDH, de modo a poder ser utilizado pelas entidades financiadoras. Esta adaptação - segunda versão - foi completada em 1977, tendo o número de Grandes Categorias Diagnósticas sido alargado para 83 e o número de grupos para 383. A base de dados utilizada continha registos das altas hospitalares dos estados de New Jersey e da Califórnia.
Esta segunda versão teve grande impacto, dado que foi a base de uma experiência-piloto de financiamento prospectivo no estado de New Jersey. Os pontos fracos do sistema, que tinham passado despercebidos até ao momento, tornaram-se rapidamente objecto de intenso debate de que resultaram numerosas críticas, a maioria das quais incidindo sobre a alegada falta de coerência clínica dos grupos formados. Entre essas críticas, destacavam-se:
- a base de dados utilizada fora construída a partir de dados relativos às altas dos doentes dos estados de New Jersey e da Califórnia, pelo que era, apenas, representativa das práticas clínicas daquela região;
- a análise estatística sobrepunha-se, muitas vezes, à validação clínica, pelo que alguns GDH continham doentes que, do ponto de vista clínico, não eram coerentes;
- o facto da existência de um segundo diagnóstico colocar, automaticamente, o doente num GDH mais caro, poderia conduzir, facilmente, à fraude estatística. Do mesmo modo, a colocação de um doente num determinado GDH era afectada pela ordem segundo a qual as intervenções cirúrgicas apareciam no resumo de alta, nada assegurando que a primeira intervenção da lista fosse a mais consumidora de recursos;
- os GDH não identificavam graus de evolução diferentes, dentro da mesma doença;
- existiam demasiados grupos residuais - cada uma das grupo 83 grandes categorias de diagnósticos continha um grupo de "outros";
- não tinham sido exploradas outras variáveis como, por exemplo, o destino após a alta;
Muitos destes problemas foram eliminados na terceira versão que foi concluída em 1978, mas o passo mais significativo foi tomado em 1980, quando o Sistema de Pagamento Prospectivo (SPP) foi activado em todos os hospitais de agudos do Estado de New Jersey. O Governo Federal estava extremamente preocupado com os aumentos crescentes dos gastos hospitalares relativamente aos doentes cobertos pelos esquemas públicos e, por isso, a Administração do Medicare atribuíu fundos à Universidade de Yale para reformular os GDH, utilizando a Classificação Internacional das Doenças, 9ª Revisão, Modificação Clínica (CID-9-MC), adoptada em 1979, que representava um melhoramento significativo sobre os sistemas anteriores de codificação de diagnósticos e actos médicos. Com efeito, esta nova tabela de codificação levava em consideração uma gama mais vasta de doenças e perturbações, possibilitando uma melhor identificação do diagnóstico e do tratamento associado a um episódio de doença. Pretendia-se, com esta nova formulação dos GDH, relacionar os tipos de doentes tratados com o consumo de recursos.
A quarta versão dos GDH foi, assim, desenvolvida, tendo em vista obter um sistema de classificação de doentes em classes clinicamente coerentes e homogéneas em termos de consumo de recursos. Esta versão, tornada pública em 1982, respondia a muitas das questões levantadas em relação às anteriores, e passou a constituir a base do financiamento prospectivo pelo Medicare, a partir de 1983. Poder-se-á dizer que a historia dos GDH modernos começou nessa altura.
Organização dos GDH
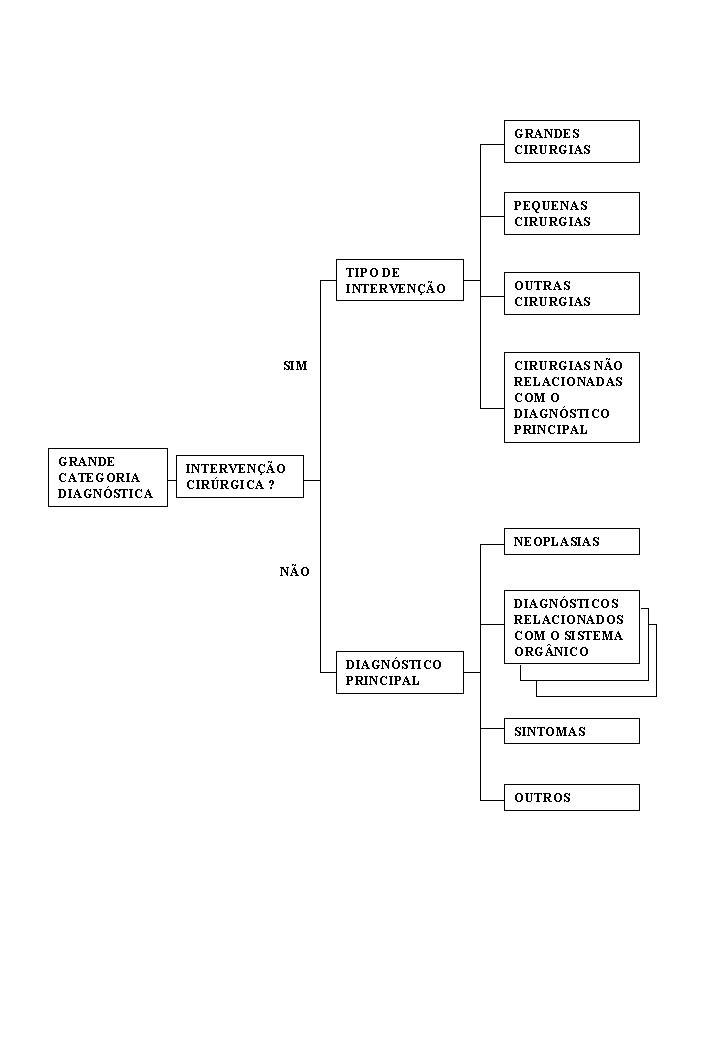
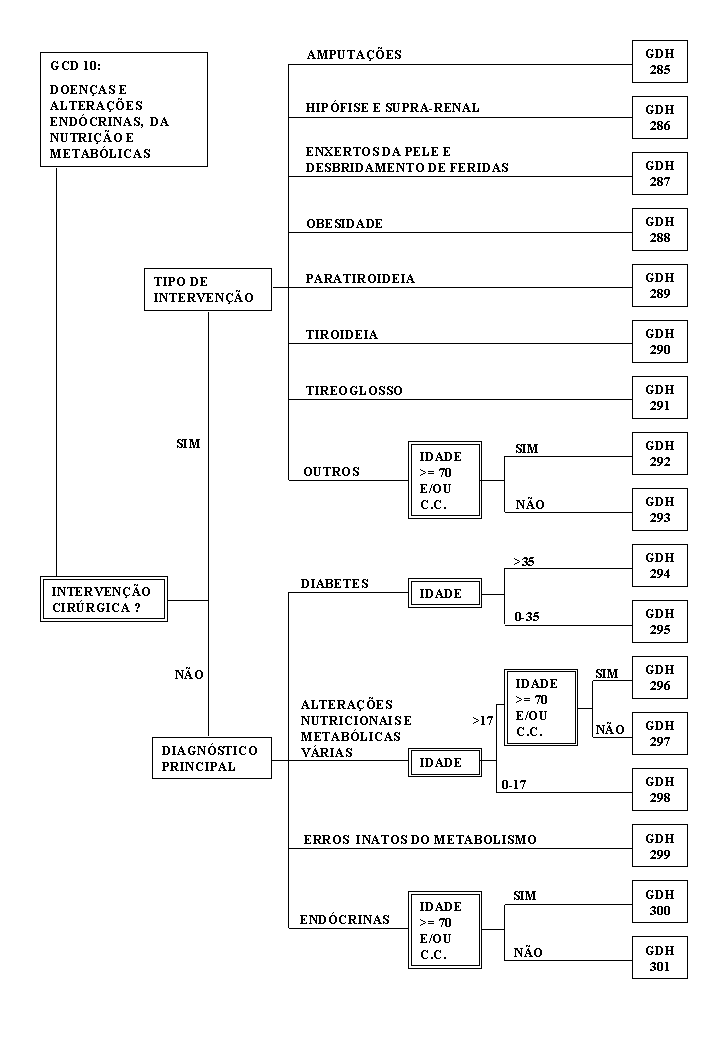
Em suma, os Grupos de Diagnósticos Homogéneos (GDH), são um sistema de Classificação de doentes agudos internados, que permite definis, operacionalmente, os produtos de um hospital. Atualmente a versão adotada em Portugal contém 471 grupos, dos quais 468 representam casos concretos, definidos de acordo com uma ou mais das seguintes variáveis:
- Diagnóstico Principal;
- Intervenções cirúrgicas;
- Diagnósticos secundários (patologias associadas e complicações);
- Idade;
- Sexo;
- Destino após alta.
Estes parâmetros caracterizam os doentes tratados e explicam